Unterschätztes Risiko
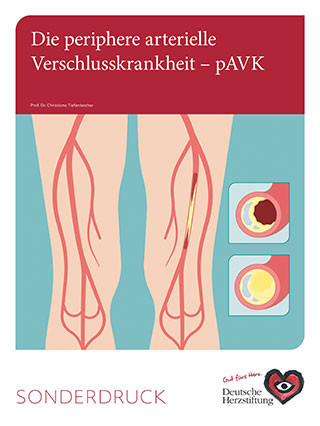
Bei einer chronischen Durchblutungsstörung insbesondere in den Arterien der Beine – einer sogenannten peripheren arteriellen Verschlusskrankheit (pAVK) – spricht man häufig auch von der „Schaufensterkrankheit“. Denn die mit zunehmender Gefäßverengung verbundenen, krampfartigen Schmerzen in Beinen und Füßen zwingen Betroffene, beim Gehen stehen zu bleiben. Sie „tarnen“ dies dann häufig durch einen kurzen Halt vor einem Schaufenster.
Von einer pAVK betroffen sind schätzungsweise 3 -10 % der deutschen Bevölkerung. Es handelt sich um eine Erkrankung, deren Häufigkeit mit dem Alter deutlich zunimmt. Bei den über 70-Jährigen weist nahezu jeder Fünfte Durchblutungsstörungen in den Beinen (deutlich seltener in den Armen) auf. Besonders gefährdet sind Raucher und Diabetiker. Männer sind in jüngeren Altersgruppen häufiger betroffen als Frauen. In höheren Altersstufen gibt es jedoch kaum noch Unterschiede.
Bei etwa einem Viertel der Patienten verschlechtert sich die Durchblutungssituation aufgrund von Ablagerungen (Kalk + Fett) in den Gefäßen fortschreitend. Die Durchblutungsstörung (Ischämie) kann bei einigen wenigen Patienten sogar so kritisch werden, dass letztlich Fuß und Bein von einer Amputation bedroht sind. Bei Diabetikern ist dieses Risiko noch höher. Tückisch an der „Schaufensterkrankheit“ ist vor allem, dass die Gefäßverkalkung nicht nur die Beine betrifft, sondern den gesamten Organismus. Untersuchungen haben ergeben, dass viele Patienten mit einer pAVK zugleich eine koronare Herzkrankheit (KHK) haben, etliche weisen zudem Verengungen der Halsschlagader (Carotis) oder der Nierenarterien auf.
In der Studie getABI (German epidemiological trial of ankle brachial index) haben Wissenschaftler zudem ermittelt, dass sich – egal, ob die Arterienverengung Beschwerden macht oder nicht – bei den Betroffenen das Risiko für einen vorzeitigen Tod und schwere Herz-Kreislauf-Ereignisse wie Herzinfarkt verdoppelt. Liegen pAVK und andere Gefäßkrankheiten gleichzeitig vor, ist die Lebenserwartung oft eingeschränkt. Ein Beispiel: Leben von 100 Erkrankten mit einer KHK, aber ohne pAVK, nach einem Jahr noch 87 Personen, so sind es nur noch 77, wenn KHK und pAVK gemeinsam vorliegen.
Stadieneinteilung pAVK (Fontaine-Kriterien)
Die pAVK wird in insgesamt vier Stadien eingeteilt.
- Stadium I: Engstellen sind vorhanden, verursachen aber noch keine oder kaum Beschwerden
- Stadium II: typische Zeichen der „Schaufensterkrankheit“ (medizinisch: Claudicatio intermittens) mit Schmerzen, die zu regelmäßigen Pausen beim Gehen zwingen (IIa = Gehstrecke ohne Beschwerden über 200m, IIb = Gehstrecke ohne Beschwerden unter 200m)
- Stadium III: Ruheschmerz, insbesondere nachts
- Stadium IV: Gewebeuntergang durch die Durchblutungsstörung (Ischämie); offene Wunden entstehen, die schlecht heilen

Arteriosklerose ist Hauptursache
Die weitaus häufigste Ursache der pAVK ist eine Arteriosklerose, die die Arterien zunächst verengt und später dann auch verschließt. Fast bei allen Patienten finden sich klassische Risikofaktoren. Hierzu zählt in erster Linie das Rauchen. Studien haben belegt, dass Rauchstopp die effektivste Maßnahme überhaupt darstellt, um das Fortschreiten der Gefäßverkalkung aufzuhalten. Bereits zwei Jahre nach Rauchstopp sinkt bei den Ex-Raucher das Risiko für das weitere Fortschreiten der Gefäßverkalkung auf ein Niveau, das dem der nichtrauchenden Normalbevölkerung im gleichen Alter entspricht. Neben dem Rauchen gibt es weitere bekannte Risikofaktoren der Arteriosklerose:
- Diabetes,
- Bluthochdruck,
- Fettstoffwechselstörungen,
- Bewegungsmangel,
- familiäre Vorbelastung
Typisches Symptom: Wadenschmerzen
Lange Zeit können die peripheren Durchblutungsstörungen unbemerkt bleiben. Die Gefäßverkalkung schreitet jedoch langsam fort und kann im Extremfall durch die Mangeldurchblutung zu einem ausgeprägten Gewebeuntergang führen.
Die meisten Patienten bemerken die Durchblutungsstörungen in den Beinen in der Regel erst durch das Auftreten von heftigen Schmerzen nach körperlicher Belastung (Stadium II). Typisch sind das Auftreten der Schmerzen nach einer bestimmten Gehstrecke und das rasche Verschwinden der Beschwerden durch Stehenbleiben. Die Lokalisation des Schmerzes ist ein Hinweis für den Ort des Gefäßproblems. Kommt es zu Gesäß- und Oberschenkelschmerzen bei Belastung, liegt die Durchblutungsstörung in Höhe der Beckenarterien. Tritt dieser Schmerz beidseits auf, liegt sie in Höhe der unteren Hauptschlagader (Aorta). Der Wadenschmerz ist am häufigsten und entsteht bei Verengungen und Verschlüssen im Bereich der Oberschenkelarterien. Es können auch Schmerzen im Fuß entstehen, wenn sich der Gefäßverschluss in Höhe des Unterschenkels befindet.
Mit der Zeit und fortschreitender Erkrankung tritt auch in Ruhe ein Schmerz auf (Stadium III). Dieser Ruheschmerz entsteht vorrangig an den äußersten Gewebsbereichen, also an Zehen, vorderem Fuß, eventuell an der Ferse. Er ist im Liegen am schlimmsten und bessert sich durch Aufstehen oder Sitzen mit herabhängendem Fuß. Der orthostatische (lageabhängige: hier von oben) Druck des Blutes in die Gefäße bewirkt dann die Besserung der Schmerzen. Nicht selten schlafen Patienten in diesem schweren Stadium der Durchblutungsstörung, die bereits eine Amputationsgefährdung darstellt, im Sitzen oder sie wachen nachts vor Schmerzen auf und lindern ihre Schmerzen durch kurzes Umhergehen.
Risiko Amputation
Kommt schließlich durch den zunehmenden Gefäßverschluss die Blutversorgung – und damit auch die Versorgung mit Sauerstoff und Nährstoffen – in den Gliedmaßen fast zum Erliegen, stirbt das Gewebe ab (Stadium IV). Es können sich sehr schmerzhafte, offene Wunden bilden, die sich mitunter infizieren und nur schlecht abheilen. Man spricht dann häufig von einem „offenen Bein“ oder medizinisch von einem Gangrän (abgestorbener Gewebebereich) oder einer Nekrose (Gewebeschäden durch abgestorbene Zellen). Bis zu 12 Prozent der betroffenen Patienten müssen dann mit einer Amputation rechnen. Problematisch ist, dass Diabetiker aufgrund der erkrankten Schmerzfasern häufig keine Schmerzen empfinden und somit die offenen Stellen nicht oder erst spät bemerken.
Die Diagnose
Der oft langsam fortschreitende Krankheitsverlauf mit zunächst eher geringen Beschwerden führt häufig dazu, dass Diagnose und Behandlung verschleppt werden. Zudem können andere Erkrankungen Beschwerden verursachen, die denen einer pAVK ähneln, zum Beispiel Wirbelsäulenprobleme, Bandscheibenvorfall, Hüftgelenksarthrose, Kniegelenksarthrose, oder Erkrankungen der Nerven (Polyneuropathien).
Patienten sollten sich daher bei belastungsabhängigen Beinbeschwerden wie oben beschrieben, vom Hausarzt, der auch die anderen früheren Krankheiten kennt, genauer untersuchen lassen. Typische körperliche Anzeichen einer pAVK sind:
- Blässe des betroffenen Beins, die besonders nach Gehbelastung deutlich wird oder wenn das Bein hochgelagert ist.
- spontane Rötung, wenn das Bein nach zwei Minuten Hochhalten mit kreisenden Fußbewegungen wieder frei nach unten hängt (Lagerungsprobe nach Ratschow)
- das betroffene Bein ist kühler als das andere
- Haarverlust des betroffenen Beins
- die Beinhaut ist schuppig dünn, schuppig und leicht verletzlich
- Fußnägel sind häufig verdickt und gelblich verfärbt
Weiter gehören zur allgemeinen Untersuchung ein seitenvergleichendes Abtasten und das Abhören der Extremitätenarterien, u.a. der Halsschlagader (Arteria carotis), der Oberarmarterie (A. brachialis) und der beiden Unterarmarterien (A. radialis und ulnaris) sowie der Leistenarterie , der Kniekehlenarterie und der Fußarterien (A. dorsalis pedis und A. tibialis posterior), ob dort veränderte Strömungsgeräusche wahrzunehmen sind als Hinweis auf Durchblutungsstörungen.
Um endgültig die Diagnose zu stellen, werden verschiedene Verfahren genutzt, wobei der ABI-Messung der höchste Stellenwert zukommt.
Die verschiedenen Diagnose-Verfahren
Bei Betroffenen, die vor der Messung 10 Minuten lang liegen sollten, werden zwei systolische (oberer Blutdruckwert) Blutdruckmessungen durchgeführt. Zunächst wird an beiden Oberarmen (üblicherweise nach Riva-Rocci) der systolische Wert der Arteria brachialis bestimmt und ein Mittelwert gebildet. Danach wird eine 10-12 cm breite Blutdruckmanschette jeweils über den Fußknöcheln aufgeblasen und dort der systolische Blutdruck der Arteria tibialis mittels Doppler-Ultraschall bestimmt. Für jedes Bein wird in der Regel dann der niedrigste Knöchelarteriendruck geteilt durch den mittleren Armarteriendruck bestimmt. Der Quotient ist der sogenannte Knöchel-Arm-Index, kurz ABI (ankle brachial index). Ein ABI-Wert von < 0,9 gilt als beweisend für das Vorliegen einer relevanten pAVK. Bei Diabetikern und Patienten mit chronischer Niereninsuffizienz kann der ABI in einigen Fällen nicht verwendet werden, da die gemessenen Werte falsch hoch ausfallen (>1,1). Grund ist z.B. das Vorliegen einer bestimmten Gefäßerkrankung (Mönckeberg-Sklerose). Insgesamt gilt der ABI aber als effektivste, genauste und praktikabelste Methode zur pAVK-Diagnose in der ärztlichen Praxis.
Auswertung
>1.1 Verdacht auf Mönckeberg Sklerose
> 0,9 -1.1 Normalbefund
0,75–0,9 leichte pAVK
0,5–0,75 mittelschwere pAVK
< 0,5 schwere pAVK (kritische Ischämie)
Bei nicht plausiblen ABI-Werten werden ergänzende Methoden eingesetzt wie eine Zehendruckmessung (TBI) und die Bestimmung des sogenannten Pulsatilitätsindex (Differenzmessung von Flussgeschwindigkeiten in Gefäßen)
Die Oszillografie – eine nichtinvasive Methode zur groben Messung der arteriellen Durchblutungssituation – und die Lichtreflexrheografie (LRR) – misst die bewegungsabhängige Blutfüllung der Beinvenen – sind vor allem bei Mönckeberg-Sklerose/Mediasklerose und Durchblutungsstörungen in Fingern und Zehen hilfreiche Untersuchungen zum Nachweis einer pAVK. Zur Abschätzung des Amputationsrisikos bei kritischer Ischämie kann darüber hinaus zusätzlich die Bestimmung des transkutanen Sauerstoffpartialdrucks genutzt werden.
Die farbkodierte Duplexsonographie wird eingesetzt, um den Gefäßzustand (Morphologie) und die Durchblutung (Hämodynamik) der Arterien sehr genau zu erfassen. Verengungen und Verschlüsse in den Arterien können exakt lokalisiert und Ausmaß von Verkalkung bzw. Stenosegrad beurteilt werden.
Expertin
Prof. Dr. med. Christiane P. Tiefenbacher, Mitglied im Vorstand der Deutschen Herzstiftung e.V. und Chefärztin der Klinik für Kardiologie, Angiologie, Pneumologie, Wesel. Schwerpunkte: Vaskuläre Forschung: endotheliale Dysfunktion, Mikrozirkulation, Angiogenese, Klinische Forschung zur pAVK, KHK, Herzinsuffizienz, Vorhofflimmern, seit 2008 Mitglied im Wiss. Beirat der Deutschen Herzstiftung.

Unser Informationsangebot
-
![Titelbild des Sonderdrucks pAVK]()
Die periphere arterielle Verschlusskrankheit
PDF: 3,53 MB -

Koronare Herzkrankheit und Herzinfarkt (2020)
-
![Titelbbild des Sonderdrucks]()
Nichtraucher werden – aber wie? (2022)
PDF: 1,25 MB -
![Broschuere-Herz-unter-Druck]()
Bluthochdruck: Herz und Gefäße schützen (2024)
PDF: 6,91 MB
Machen Sie den Test





Auchb ich habe seit ca 15 Jahren genau die von Ihnen im Beitrag beschriebenen
Syndome. Ich bin 82 Jahre und seit ca 20 Jahren KHK.