Blut ist ein ganz besonderer Saft – sagte schon Mephisto in Goethes Faust. Und in der Tat übernimmt Blut viele wichtige Funktionen in unserem Körper. Zudem haben Mediziner schon lange erkannt, dass dieser Körpersaft wichtige Einblicke in den Gesundheitszustand eines Menschen erlaubt. Inzwischen lassen sich weit über 2000 Blutwerte bestimmen. Und einige dieser Blutwerte lassen Rückschlüsse zu, ob das Herz gefährdet ist. Eine akute Durchblutungsstörung lässt sich beispielsweise durch einen erhöhten Troponin-Wert erkennen. Blutwerte, die mittelfristig oder auch auf längere Sicht Gesundheitsrisiken anzeigen sind der NT-pro-BNP-Wert oder erhöhte Blutfett- und Blutzuckerwerte.
Wo kommt das Blut her?
Alle Blutzellen werden im Wesentlichen im Knochenmark gebildet, einem netzartigen, stark durchbluteten Gewebe in den Hohlräumen im Knocheninneren. Dort gibt es die sogenannten „Mutterzellen“ (med. hämatopoetische Stammzellen). Das Blut (Vollblut), das dann durch unsere Adern fließt, setzt sich zusammen aus:
- dem flüssigen Blutplasma. Die klare gelbliche Flüssigkeit macht gut die Hälfte der Blutgesamtmenge aus und besteht im Wesentlichen aus Wasser (90 %), Proteinen, Hormonen und Nährstoffen/Elektrolyten.
- festen Bestandteilen, den Blutzellen (ca. 45 % Anteil). Dazu zählen:
- Erythrozyten (rote Blutkörperchen), die wichtig für den Sauerstofftransport sind,
- Thrombozyten (Blutplättchen), die wichtig für die Gerinnung sind, und
- Leukozyten (weiße Blutkörperchen), die wichtig für das Immunsystem und die Infektabwehr sind
Diese Blutwerte sollten Sie kennen
Im sogenannten „Blutbild“ werden vor allem Art und Anzahl der Blutzellen bestimmt. Im Blutplasma können auch gezielt bestimmte Proteine (Enzyme) und Elektrolyte/Mineralien bestimmt werden. So können z.B. Störungen des Immunsystems oder des Hormonsystems sowie Erkrankungen von Herz und Nieren oder Infektionen festgestellt werden. Speziell für die Herzgesundheit können die folgenden Werte wichtige Informationen liefern.
Blutfettwerte
Gesamtcholesterin: Hohe Cholesterinwerte sind ein wichtiger Risikofaktor für das Entstehen von Ablagerungen in unseren Gefäßen (Plaques), die wiederum einen Herzinfarkt oder Schlaganfall begünstigen. Das Gesamtcholesterin sollte weniger als 200 Milligramm pro Deziliter (mg/dl) oder 5,2 Millimol pro Liter (mmol/L) betragen. Dieser Wert allein ist jedoch wenig aussagekräftig. Daher werden stets noch verschiedene Bestandteile einzeln bestimmt.
HDL-C: steht für High Density Lipoprotein Cholesterin. Die Höhe des Wertes hängt teilweise von der Veranlagung und teilweise vom (gesunden) Lebenswandel ab. Hier gibt es eine Untergrenze, die bei 35 mg/dl liegt. Da dieser Blutfettbestandteil mit am Abtransport von Cholesterin aus dem Blut in die Leber beteiligt ist, deuten zu niedrige Werte auf ein erhöhtes Atherosklerose-(Gefäßverkalkung) Risiko. Umgekehrt deuten auch auffällig hohe Werte (z.B. über 90 mg/dl) auf mögliche Erkrankungen, etwa der Leber, hin.
LDL-C: steht für Low Density Lipoprotein Cholesterin. Die Höhe des Wertes hängt stark von der Veranlagung (Vererbung) ab. In Studien wurde für diesen Blutfettbestandteil der Zusammenhang mit dem Gefäßrisiko durch Atherosklerose gut dokumentiert. Der konkrete Zielwert hängt hierbei vom individuellen kardiovaskulären Risiko ab. Bei gesunden Menschen ohne Risikofaktoren gilt nach den aktuellen Leitlinien ein LDL-Cholesterinwert von 116 mg/dl als ideal. Strengere Werte gelten für Patientinnen und Patienten mit hohem und sehr hohem Risiko für Gefäßerkrankungen. Bei sehr hohem Herzrisiko, zum Beispiel einer Erkrankung der Herzkranzgefäße oder nach überstandenem Herzinfarkt liegt der Grenzwert bei 55 mg/dl.
Trigylzeride: der Wert kann Hinweis geben, wie sich jemand ernährt und ob er sich ausreichend bewegt. Fett- und zuckerreiche Kost sowie Alkohol treiben z.B. die Werte schnell nach oben. Der Normbereich liegt bei unter 200 mg/dl.
Lp(a): Diese Abkürzung steht für das Lipoprotein a. Ähnlich wie das LDL-Cholesterin besitzt dieser Blutfettbestandteil das Potenzial, das Entstehen von Gefäßveränderungen (Atherosklerose) und damit von Herzinfarkten zu fördern. Die Höhe des Wertes hängt weitestgehend von der Veranlagung ab. Vorteilhaft sind Werte unter 30 mg/dl. Schon Konzentrationen von 30 mg/dl sind mit einer etwa 20-prozentigen Risikoerhöhung verbunden. Und bei noch höheren Werten steigt die Gefahr weiter deutlich an. Der Blutmarker wird noch nicht regelhaft bei einem Check-Up (ab 35 Jahr alle drei Jahre beim Hausarzt möglich) bestimmt. Kardiologen plädieren jedoch dafür, dass einmal im Leben – am besten vor dem 50. Lebensjahr – dieser Wert gemessen werden sollte.
Blutzuckerwerte
Blutzuckerwerte liefern Hinweise, ob ein Diabetes besteht oder eine Vorstufe davon. Diabetes fördert Gefäßentzündungen und die Gefäßversteifung und gehört somit neben Rauchen, Übergewicht, Rauchen, Bluthochdruck und Hypercholesterinämie zu den größten Risikofaktoren für das Herz.
Nüchternblutzucker: Nach einer 8- bis 12-stündigen Essenspause sollte der gemessene Blutzuckerwert möglichst unter 100 mg/dl liegen. Werte über 100 mg/dl können auf einen gestörte Glucosestoffwechsel deuten, ab 125 mg/dl liegt eventuell eine Zuckerkrankheit (Diabetes mellitus) vor. Werte deutlich unter 70 mg/dl sollten ebenfalls vermieden werden, damit die Energieversorgung des Gehirns aufrechterhalten bleibt. Die aktuellen Blutzuckerwerte können auch per Selbstmessung aus dem Blut bestimmt werden.
HbA1C: Dieser Wert gibt den mittleren Blutzuckerspiegel über die letzten etwa 120 Tage wieder (= Langzeitblutzucker) und wird meist in Prozent dargestellt. Schon ab Werten über 5,7 Prozent ist das Risiko für einen Diabetes erhöht. Als gesund gilt daher ein HbA1c-Wert unter 5,7 Prozent (unter 39 mmol/mol). Liegt der HbA1c-Wert über 6,5 Prozent (= 48 mmol/mol), war der Blutzucker längerfristig zu hoch und es drohen Gefäßschäden. Es liegt möglicherweise ein Diabetes vor, bzw. eine bereits diagnostizierte Zuckerkrankheit ist nicht gut therapiert. Bei Unsicherheiten bezüglich der Diagnose macht der Arzt noch einen Glucosetoleranztest.
CRP: steht für C-reaktives Protein. Der Wert sollte unter 0,5 Milligramm pro Deziliter (mg/dl) liegen. Stark erhöhte Konzentrationen dieses Proteins in einer Blutprobe sind meist ein Hinweis auf Entzündungs- und Erkrankungsprozesse im Körper – allerdings nicht spezifisch für eine bestimmte Erkrankung oder ihren Schweregrad. Im Zuge etwa von Herzinfarkten, Infektionen oder Tumorerkrankungen nimmt der Wert zu. Besonders hilfreich ist der CRP-Wert daher zur Verlaufskontrolle einer Behandlung – sinkende Werte deuten dann darauf, dass eine Therapie anschlägt.
Gerinnungswerte
INR: das Kürzel steht für International Normalized Ratio und ist ein Maß für die Blutgerinnung. Bei gesunden Erwachsenen liegt der INR-Wert bei 0,85 bis 1,15. Falls bei Patientinnen oder Patienten, bei denen eine verringerte Blutgerinnung therapeutisch erwünscht ist, sogenannte Vitamin-K-Antagonisten ("Marcumar") zur Behandlung eingesetzt werden, werden höhere Werte angestrebt (in Abhängigkeit von der zugrundeliegenden Erkrankung) zwischen 2,0 und 3,5 angestrebt. Ähnlich wie beim Blutzucker können Patienten die Selbstmessung des INR erlernen. Die gleiche Information liefert der Quick-Wert. Ein Quickwert von 100 % bedeutet, dass das Blut in ca. 20 Sekunden gerinnt. Die Normwerte liegen zwischen 70 und 120 %. Der Wert unterliegt jedoch vielen Schwankungen und wird daher aufgrund der damit verbundenen schlechten Aussagekraft kaum noch bestimmt. Bevorzugt wird die INR-Messung.
PTT: steht für partielle Thromboplastinzeit. Im Labor wird dabei die Gerinnungszeit des abgenommenen Blutes ab Zugabe von Thromboplastin – ein Eiweißstoff, der die Gerinnung im Blut aktiviert - gemessen. Sie ist bei Gabe von Heparin oder Gerinnungsstörungen verlängert.
Mineralstoffe (Elektrolyte)
Mineralstoffe (Elektrolyte) sind ganz wesentlich an der Zellfunktion und am Weiterleiten von elektrischen Erregungsimpulsen beteiligt. Ein Mangel oder ein Zuviel davon im Blut kann demensprechend auch die elektrische Stabilität von Herzzellen beeinträchtigen. Bedeutsam sind hier vor allem drei Substanzen.
Kalium: der Normbereich liegt zwischen 3,6 – 4,8 mmol/l
Magnesium: der Normbereich liegt bei 0,7 – 1,05 mmol/l
Natrium: der Normbereich liegt bei 135-145 mmol/l
Bei zu wenig Kalium oder Magnesium im Blut kann es bei Herzpatienten zu einer gesteigerten Aktivität der Schrittmacher- und Muskelzellen im Herzen kommen. Ursache für von der Norm abweichende Kaliumwerte sind z.B. oft eine nachlassende Nierenfunktion oder die Einnahme bestimmter Herzmedikamente. In schweren Fällen insbesondere einer sog. Hyperkaliämie können dann z.B. gefährliche Herzrhythmusstörungen auftreten. Aber auch zu niedrige Werte von Kalium (Hypokaliämie) können zu Rhythmusstörungen führen.
Ein zu niedriger Natriumspiegel (Hyponatriämie) kann viele Ursachen haben, unter anderem Nierenschwäche und Herzinsuffizienz sowie die Einnahme von Diuretika. Folgen können Lethargie und Verwirrung sein bis hin zu Krampfanfällen bei stärkerem Mangel.
Nierenwerte
Herz und Nieren sind eng miteinander verbunden. Denn ein kräftiges Herz versorgt die Nieren mit Blut und gesunde Nieren schützen das Herz vor Überlastung, indem sie Flüssigkeitshaushalt und Blutdruck regulieren. Geht es dem einen Organ schlecht, leidet daher auch das andere.
GFR: steht für die Glomeruläre Filtrationsrate, die ein Maß für die Menge an Blut ist, die die Nieren pro Minute filtern. Sie entspricht weitgehend der Kreatinin-Clearance. Bei gesunden Nieren beträgt die GFR im mittleren Erwachsenenalter etwa 95-110 Milliliter pro Minute. Mit dem Alter und bei einer Nierenschädigung nimmt der Wert ab. Um die GFR zu berechnen und die Nierenfunktion beurteilen zu können, kommt meist die sogenannte Kreatinin-Clearance mit ins Spiel.
Kreatinin: ist das Abfallprodukt des Muskelproteins Kreatin. Es kann im Blut bestimmt werden (Normwert bei Männern: 0,8 bis 1,3 mg/dl; bei Frauen: 0,7 bis 1,1 mg/dl) und auch im Urin. Erst bei fortgeschrittener Nierenerkrankung ist jedoch der Wert merklich erhöht. Zur Bestimmung der Filterleistung der Nieren (GFR) wird daher eher die Kreatinin-Clearance bestimmt (berechnet anhand der Kreatininwerte in Blut und Urin).
NT-proBNP: steht für N-Terminal pro-Brain Natriuretic Peptide. Es handelt sich dabei um das Bruchstück des Eiweißhormons BNP, das bei einer erhöhten Wandspannung des Herzmuskels, die wiederum ein Zeichen für seine Überlastung ist, vermehrt freigesetzt wird. Der Eiweißstoff BNP selbst sorgt dafür, dass die Nieren mehr Natrium ausscheiden, was gefäßerweiternd und blutdrucksenkend wirkt. Seine Produktion ist eine natürliche Gegenreaktion des Körpers, um ein geschwächtes und gestresstes Herz zu entlasten. Der Wert sollte unter 125 pg/ml (Pikogramm pro Milliliter) liegen.
NT-proBNP-Werte ab 125 pg/ml geben einen Hinweis auf eine mögliche chronische Herzschwäche. Die Bestimmung des NT-proBNP-Spiegels kann außerdem als Maß dienen, wie gut eine medikamentöse Herzschwäche-Therapie wirkt. Zu beachten ist, dass der Normbereich auch vom Alter abhängig ist. Ein Verdacht auf Herzschwäche muss daher beim Kardiologen bestätigt werden. Die Bestimmung gehört nicht zu den Routinemessungen im Rahmen eines Check-up-Blutbildes.
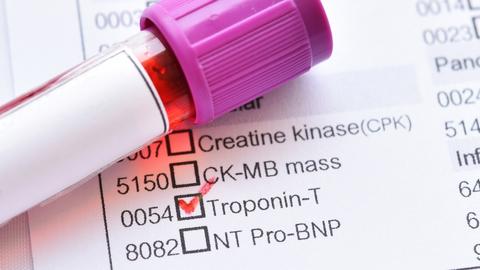
Troponin
Troponin: Werden Herzmuskelzellen geschädigt und zerstört, werden spezielle Eiweiße freigesetzt, die zur Muskelkontraktion wichtig sind und die nur im Herzmuskel vorkommen. Man unterscheidet dabei die beiden Marker Troponin I und Troponin T. Die Bestimmung dieser Troponin-Spiegel im Blut ist daher eine wichtige Diagnosemaßnahme bei Verdacht auf einen Herzinfarkt, bei dem der Herzmuskel geschädigt wurde und gehört daher nicht zu den Routinemessungen im Rahmen eines Check-up-Blutbildes.
Neue Auswertungsmethoden für den Troponin-Test, deren Erforschung mit von der Deutschen Herzstiftung unterstützt wurde, ermöglichen inzwischen innerhalb einer Stunde Aussagen zur Herzinfarktwahrscheinlichkeit. Denn es muss nicht unbedingt ein Herzinfarkt sein, der Herzmuskelzellen absterben und den Troponin-Spiegel im Blut ansteigen lässt. Auch andere Erkrankungen und Schädigungen können das verursachen, etwa eine Lungenembolie oder ein septischer Schock. Auch bestimmte Herzrhythmusstörungen oder eine sehr starke körperliche Belastung (etwa ein Marathonlauf) können gelegentlich zu einem zeitweiligen Anstieg des Troponinwerts führen.
Der Erfinder des Herzinfarkt-Tests (Troponin-T-Test)
Ende der 1970er Jahre erforschte der Kardiologe Professor Hugo A. Katus an der Harvard Medical School in Boston empfindliche Bluttests zum Nachweis eines Herzinfarktes. Während seiner Zeit als Ärztlicher Direktor der Klinik für Kardiologie, Angiologie und Pneumologie der Universität Heidelberg entdeckte er schließlich das Eiweiß Troponin T, aus dem zusammen mit Unternehmen der pharmazeutischen Industrie dann der Troponin-T-Test entwickelt wurde, der Goldstandard in der Herzinfarkt-Diagnostik ist. Heute ist er als Vorsitzender des Wissenschaftlichen Beirats der Deutschen Herzstiftung aktiv.
Warum Schwankungen bei den Werten normal sind
Geschlecht, Gewicht, Alter und Lebensstil bedingten, dass sich Laborwerte individuell stark unterscheiden. Um solche Schwankungen zu berücksichtigen, wurde Normalbereiche oder Referenzbereiche festgelegt. In diesen Bereichen liegen 95 Prozent der Werte, die bei gesunden Personen gemessen werden.
Einfluss hat jedoch auch, wo die Messungen erfolgt sind. Denn jedes Labor arbeitet mit seinen eigenen Messgeräten und Messverfahren, weshalb die Befunde dann unterschiedlich ausfallen können. Wer verschiedene Befunde miteinander vergleichen möchte, muss daher prüfen, ob die Werte im gleichen oder in einem anderen Labor erhoben wurden und welche jeweiligen Referenzbereiche von den Laboren angegeben wurden.
Achtung Nahrungsergänzungsmittel
Ein Wert außerhalb eines Normbereichs ist in der Regel kein Grund gleich nervös zu werden. Denn er ist nicht gleichbedeutend mit einer Erkrankung. Der behandelnde Arzt oder die behandelnde Ärztin ordnen die Werte immer im Zusammenhang mit der gesamten Gesundheitssituation ein. Manchmal genügen eine Erkältung, eine starke Regelblutung oder schlicht Stress für veränderte Laborwerte. Wer unsicher ist, sollte daher am besten immer noch einmal nachfragen.
Ganz wichtig: Auch die Einnahme von bestimmten Nahrungsergänzungsmitteln, Arzneimitteln oder Lebensmitteln kann die Laborwerte beeinflussen. So verfälschen Biotin-Präparate, die oft gegen brüchige Haare und Fingernägel eingenommen werden leicht einen Troponin-T-Test zur Herzinfarkt-Diagnostik oder die Schilddrüsen-Laborwerte. Die Einnahme von Präparaten auf Basis von Rotem Reis kann wiederum die Leberenzym-Werte beeinflussen.
Tipp: Steht in der Arztpraxis ein Termin für eine Blutentnahme an, sollte man nicht nur nüchtern sein (auch keinen Kaffee oder Grünen Tee trinken), sondern am besten bereits eine Woche zuvor beginnen, selbstgekaufte Nahrungsergänzungsmittel wegzulassen.
Was tun bei veränderten Blutwerten?
Bei veränderten Troponin-Laborwerten und Herzbeschwerden ist natürlich schnelles ärztliches Handeln notwendig. Doch bei den meisten Blutwerten, die von der Norm abweichen, kann der Arzt oder die Ärztin mit mehr Ruhe und im Gespräch mit dem Patienten/der Patienten klären, was die nächsten Schritte sind. Das können weitere diagnostische Tests sein, etwa ein Glukosebelastungs-Test, um den Verdacht auf Diabetes zu erhärten, das Verordnen von Medikamenten, wenn etwa der LDL-Wert stark erhöht ist, oder das Besprechen von möglichen Lebensstiländerungen.
Denn in vielen Fällen können schon durch ein Umstellen der Ernährungsgewohnheiten oder durch mehr Bewegung die Blutwerte wieder in den Normbereich gebracht werden. Das gilt besonders stark für die Triglyzeridwerte, die durch sportliche Aktivität, Verzicht aufs Rauchen, Alkoholabstinenz oder -verzicht und eine fett- und zuckerreduzierte Kost sich häufig schon recht schnell wieder erholen. Die Ernährung ist ebenso eine wichtige Einflussgröße, um erhöhten Blutzuckerwerten gegenzusteuern, so dass keine oder zumindest weniger bzw. niedriger dosierte Medikamente nötig werden.
Doch selbst bei genetisch bedingten Werten, wie dem Lp(a), für die es noch keine Medikamente gibt (sie werden gerade in Studien erprobt), kann gehandelt werden. So kann durch intensive Senkung vom LDL-Cholesterin ein vergleichbarer Effekt für die Gefäßgesundheit erzielt werden. Regelmäßige Kontrollen plus ein herzgesunder Lebensstil sowie die Behandlung eventuell noch vorhandener anderer Risikofaktoren helfen, das Gesamtrisiko zu verringern und das Herz gesund zu erhalten.
Experte
Prof. Dr. med. Heribert Schunkert, Kardiologe und Direktor der Klinik für Erwachsenenkardiologie am Deutschen Herzzentrum München, Schwerpunkte: Interventionelle Kardiologie und Hypertensiologie sowie Molekularbiologie und Genetik von Herzerkrankungen, seit 2018 Vorstandsmitglied und seit 2021 stellvertretender Vorsitzender der Deutschen Herzstiftung.

Unser Informationsangebot
-

Koronare Herzkrankheit und Herzinfarkt (2022)
-
![Cover der Broschüre]()
Hohes Cholesterin: Was tun? (2023)
PDF: 2,91 MB -
![Gesundheitspass-Titelbild]()
Gesundheits-Pass
-
![Titelbild Handout Blutwerte]()
Blutwerte kompakt
PDF: 1,64 MB