In Deutschland sind rund zwei Drittel (67%) der Männer und die Hälfte (53%) der Frauen übergewichtig (BMI ≥ 25 kg/m2]. Rund ein Viertel der Erwachsenen sind stark übergewichtig, also „adipös“ (BMI ≥30 kg/m2). Aus medizinischer Sicht ist Übergewicht, vor allem die Adipositas, eine der Hauptursachen für vorzeitige und vermeidbare Todesfälle. Denn das Zuviel an Kilos tritt zumeist nicht allein auf: Übergewicht ist häufig vergesellschaftet mit hohem Blutdruck, hohen Blutfett- und hohen Blutzuckerwerten. Alle vier zusammen bilden das „metabolische Syndrom“, ein bedrohliches Quartett, vor allem für Herz und Kreislauf.
Wie kommt es zu Übergewicht und Adipositas?
Übergewicht ist der wichtigste Wegbereiter für das metabolische Syndrom, auch „Insulin-Resistenz-Syndrom“ genannt. Risikofaktoren für das Entstehen von Übergewicht und Adipositas sind:
- Überernährung
- falsche Ernährung
- falsches Essverhalten
- Bewegungsmangel
- psychische und soziale Faktoren
- Stoffwechselstörungen
„Eindeutig anerkannt ist, dass die leichte Verfügbarkeit von hochkalorischen Nahrungsmitteln eine wichtige Rolle spielt für das Entstehen von Adipositas und ihrer Vorstufe, dem Übergewicht; ebenso die verringerte körperliche Aktivität in Beruf (viel Sitzen, Bildschirmarbeit) und in der Freizeit (Fernsehen statt Bewegung). Weniger bekannt ist, dass auch psychische und soziale Faktoren und ein ungünstiges Essverhalten die Neigung zu Übergewicht und Adipositas mitbestimmen können“, erklärt Prof. Dr. Franz Rinninger, Facharzt für Innere Medizin, Endokrinologie und Diabetologie im Universitätsklinikum Hamburg-Eppendorf. Wie man aus der Zwillingsforschung gelernt hat, spielen häufig auch genetische Faktoren eine Rolle. „Auch in der ärztlichen Praxis sieht man nicht selten Familien, bei denen Eltern wie Kinder nicht nur übergewichtig sind, sondern auch eine ähnliche Verteilung ihres Körperfettes aufweisen“, so Prof. Rinninger.
Metabolisches Syndrom: ein verhängnisvolles Quartett
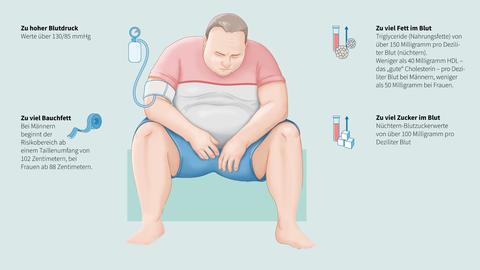
Zu viel Bauchfett, zu hoher Blutdruck, zu viel Fett und Zucker im Blut: das sind die Zutaten für das „metabolische Syndrom“. Das metabolische Syndrom ist dabei keine eigenständige Erkrankung, sondern liegt vor, wenn drei der folgenden Risikofaktoren vorhanden sind:
- Zu viel Bauchfett (Viszeralfett): Bei Männern beginnt der Risikobereich ab einem Taillenumfang von 102 Zentimetern, bei Frauen ab 88 Zentimetern. 30-40 Prozent der Deutschen überschreiten diese Werte.
- Zu hoher Blutdruck: Werte über 130/85 mmHg
- Zu viel Zucker im Blut: Nüchtern-Blutzuckerwerte von über 100 Milligramm pro Deziliter Blut
- Zu viel Fett im Blut: Triglyzeride (Nahrungsfette) von über 150 Milligramm pro Deziliter Blut (nüchtern). Weniger als 40 Milligramm HDL- Cholesterin pro Deziliter Blut bei Männern, weniger als 50 Milligramm bei Frauen.
Jeder vierte Mensch in Deutschland ist von der bedrohlichen Kombination betroffen – mit schweren Folgen für Herz und Kreislauf. „Das metabolische Syndrom trägt entscheidend zur Arterienverkalkung bei. Dadurch können bleibende Schäden an lebenswichtigen Organen (Herz, Gehirn und Niere) entstehen“, erklärt Prof. Meinertz, Mitglied im Wissenschaftlichen Beirat der Herzstiftung.
Wann beginnt Übergewicht gefährlich zu werden?
Dass Adipositas mit erheblichen gesundheitlichen Risiken einhergeht, ist zweifelsfrei bewiesen. In der Einschätzung aber, ob bereits Übergewicht gesundheitsschädlich ist, gehen die Meinungen der Fachleute durchaus auseinander. Einige behaupten, Übergewicht allein stelle keinen Risikofaktor für die Gesundheit dar, eine Behauptung, die schwer zu widerlegen ist. Dem gegenüber steht die klinische Beobachtung, dass die weitaus meisten übergewichtigen Erwachsenen zugleich an der Zuckerkrankheit (Diabetes mellitus), an hohem Blutdruck (Hypertonie) und an einer Fettstoffwechselstörung (Dyslipidämie) erkrankt sind. Einen wichtigen Anhaltspunkt dafür liefert der sogenannte Body-Mass-Index, kurz BMI. Er berechnet das Verhältnis von Körpermasse und Körpergröße.
Jetzt Mitglied werden!

Nutzen Sie die Vorteile einer Mitgliedschaft
BMI-Tabelle oder BMI-Rechner
Der BMI berechnet sich aus dem Körpergewicht in Kilogramm geteilt durch das Quadrat der Körpergröße in Metern. Bei einer Person, die 75 kg schwer und 1,75 m groß ist, berechnet sich der BMI folgendermaßen: 75 kg/1,75m x 1,75m = 24,49 kg/m². Laut WHO besteht:
- Normalgewicht bei einem BMI zwischen 18,5, und 24,9
- Übergewicht bei BMI ab 25 bis 29,9
- Adipositas bei BMI ab 30
Viszeralfett: Risikofaktor fürs Herz
Eine größere Rolle spielt, in welcher Art und Weise sich das überschüssige Fett im Körper verteilt. Das konnten wissenschaftliche Studien mittlerweile eindeutig zeigen. „Übermäßiges Fett im Bauchraum – das sogenannte Viszeralfett ist ein unmittelbarer Risikofaktor für Diabetes und Herz-Kreislauf-Erkrankungen“, warnt Prof. Rinninger. Die Gefährdung, die von den überflüssigen Pfunden im Bauchraum ausgeht, beruht darauf, dass es sich bei dem inneren Fett nicht um einen bloßen Kalorienspeicher oder lästigen Schönheitsfehler handelt. Die Fettzellen (Adipozyten) sind nicht passiv, sondern aktiv und produzieren zahlreiche Hormone und andere Botenstoffe, die Entzündungsprozesse in Gang setzen, in den Stoffwechsel eingreifen und die sogenannte Insulinresistenz begünstigen, die dem Typ-2-Diabetes zugrunde liegt. Vor allem eine stammbetonte Adipositas führt dazu, dass die Zellen des Körpers nicht mehr empfindlich genug auf das blutzuckersenkende Hormon Insulin reagieren.
Insulinresistenz bedeutet: Die Zellen des Körpers reagieren nicht mehr empfindlich genug auf das blutzuckersenkende Hormon Insulin. Im Unterschied zum Typ-1-Diabetes, der auf einem Mangel an Insulin beruht, stellt die Bauchspeicheldrüse beim Typ-2-Diabetes genügend Insulin her – es wirkt aber nicht mehr richtig an den Zellen. Das Hormon kann die Zellen quasi nicht mehr aufschließen, damit der Zucker aus dem Blut in das Innere der Zellen gelangt und sie daraus Energie gewinnen können. Die Bauchspeicheldrüse reagiert auf die zelluläre Resistenz, indem sie mehr Insulin herstellt. Irgendwann aber kommt das Organ an seine Grenzen, dann steigt der Blutzuckerspiegel noch mehr an. Eine zu hochkalorische Nahrung, Übergewicht und zu wenig körperliche Bewegung begünstigen diese Prozesse und die Entstehung des Typ-2-Diabetes.
Fettverteilung: Apfel- oder Birnentyp?
Beim sogenannten Viszeralfett (med: androide Adipositas) sammelt sich Fettgewebe bevorzugt in der Körpermitte. Menschen, die diese Verteilung haben, werden häufig auch als „Apfeltyp“ bezeichnet. Beim „Birnentypen“ (gynoide Adipositas) dagegen setzt das Fett eher an Hüften, Po und Schenkeln an. Die „Birnenform“ ist in erster Linie bei Frauen zu finden, während die „Apfelform“ vorwiegend bei Männern auftritt. Die gefährliche „stammbetonte Fettleibigkeit“ lässt sich ermitteln, indem man den Taillenumfang (in der Mitte zwischen Rippenbogen und Beckenkamm) misst. Je größer der äußerlich sichtbare Bauchumfang, desto größer ist die Menge des inneren Bauchfetts und desto größer der Einfluss des Fetts auf den Stoffwechsel.
Folgeerkrankungen eines metabolischen Syndroms
Die hohen Zuckerkonzentrationen im Blut schädigen die Blutgefäße. Kommen ein hoher Blutdruck und erhöhte Blutfettwerte (Triglyceride) hinzu, ist das „tödliche Quartett“ komplett: Alle vier Parameter sind Risikofaktoren für Veränderungen an den Blutgefäßen, die über die Jahre hinweg zur Arterienverkalkung (Arteriosklerose) führen und infolgedessen zu Durchblutungsstörungen und bleibenden Schäden an lebenswichtigen Organen, wie Herz (Koronaren Herzerkrankung, Herzinfarkt, Herzschwäche), Hirn (Schlaganfall) und Niere. „Das metabolische Syndrom ist deshalb so gefährlich, weil es erst dann wirklich Beschwerden auslöst, wenn es schon fast zu spät ist, etwa die Blutgefäße bereits erheblich geschädigt sind“, mahnt der renommierte Kardiologe Prof. Meinertz. „Wie bei allen Krankheiten ist es auch im Falle des metabolischen Syndroms am besten, es gar nicht erst so weit kommen zu lassen“, so der Herzexperte der Herzstiftung.
Metabolisches Syndrom: Diagnose
Zur diagnostischen Abklärung des metabolischen Syndroms werden in der Praxis folgende Untersuchungen angewendet:
- Bestimmung des Body-Mass-Index (BMI), Taillenumfang
- Messung des Blutdrucks in Ruhe (bei Bedarf 24-h-Blutdruckmessung)
- Labordiagnostik: Nüchternblutglukose, HDL/LDL-Cholesterin, Triglyzeride, Harnsäure
- Oberbauchsonografie
- EKG (bei Bedarf Belastungs-EKG)
Metabolisches Syndrom: Umstellung von Ernährung und Bewegung
Die Mehrzahl der therapeutischen Maßnahmen, die gegen das metabolische Syndrom ergriffen werden können, betreffen zugleich die Adipositas, die Insulinresistenz, den erhöhten Blutzucker, die Fettstoffwechselstörung und den erhöhten Blutdruck. Das Ziel der Therapie ist es, das Auftreten eines manifesten Diabetes mellitus zu verhindern, beziehungsweise hinauszuzögern, sowie schwere Folgeerkrankungen des Herz-Kreislauf-Systems zu verhindern.
Die Behandlung besteht aus einer kombinierten Ernährungs-, Bewegungs- und Verhaltenstherapie, die konsequent umgesetzt werden muss. Die Ernährungstherapie zielt auf die Reduktion des Übergewichts, den „Motor“, der das metabolische Syndrom in Gang hält. Dazu gilt es, die Kalorien konsequent und dauerhaft einzusparen. Unterstützend kann hier auch eine professionelle Ernährungsberatung helfen. In der Bewegungstherapie geht es darum, sowohl die körperliche Aktivität in der Freizeit als auch im beruflichen Alltag zu erhöhen. Als Freizeitaktivität wird ein Ausdauertraining fünfmal wöchentlich für jeweils mindestens 30 Minuten empfohlen. Die Art der sportlichen Aktivität hängt vom Lebensalter, von den Begleiterkrankungen, der körperlichen Fitness und den Vorlieben des Patienten für eine bestimmte Sportart ab. Sportwissenschaftler empfehlen zu Beginn eine niedrige Belastungsstufe, die sich allmählich und langsam steigern soll. In der Verhaltenstherapie erhält ein Patient unter anderem Tipps, wie er beispielsweise Mahlzeiten regelmäßig einnehmen und auch das “Snacken” zwischendurch verzichten kann.
Wichtig ist es auch, die Familie oder den Lebenspartner in die Umsetzung der Lebensstiländerungen einzubeziehen. Auf Nikotinkonsum sollte grundsätzlich verzichtet werden.
Wenn eine Änderung der Ernährungsgewohnheiten und des Lebensstils sowie ein Mehr an körperlicher Aktivität ohne die gewünschten Effekte bleiben, kann in einzelnen Fällen die Gabe von Medikamenten erwogen werden, um die Gewichtsreduktion zu unterstützen. Ein Diabetes kann beispielsweise mit dem blutzuckersenkenden Wirkstoff Metformin behandelt werden, er unterstützt auch die Gewichtsreduktion. Ein neuer medikamentöser Ansatz zur Behandlung ausgeprägter Adipositas in Verbindung mit Diabetes sind sogenannte Inkretin-Mimetika, auch GLP-1-Rezeptoragonisten genannt, die unter die Haut injiziert werden. Bei sehr adipösen Patienten senken diese Medikamente den Blutzuckerspiegel und das Körpergewicht, sie werden jedoch nicht von allen Patienten vertragen und nicht alle Krankenversicherungen übernehmen die Behandlungskosten.
Wenn die Gewichtsreduktion aus „eigener Kraft“ nicht gelingt, bleibt die Betreuung der Patienten im Rahmen ambulanter Diät- und Bewegungsprogramme unter fachkundiger Anleitung oder die Gewichtsreduktion unter stationären Bedingungen in spezialisierten Kliniken und mit eigens geschulten Ärzten. Auch operative Verfahren zur Gewichtsreduktion können bei extremer Adipositas angewendet werden. Auch hier sollte die Betreuung der Patienten in Zentren erfolgen, die darauf spezialisiert sind.
Experte
Facharzt für Innere Medizin, Endokrinologie und Diabetologie im Universitätsklinikum Hamburg-Eppendorf.

Experte
- 60323 Frankfurt am Main
- [email protected]
- www.herzzentrum-an-der-alster.de
Prof. Dr. med. Thomas Meinertz ist Kardiologe und Pharmakologe in Hamburg. Zu den Schwerpunkten des ehemaligen Vorsitzenden der Herzstiftung und langjährigen Direktors der Klinik und Poliklinik für Kardiologie und Angiologie des Universitären Herzzentrums Hamburg zählen insbesondere Herzrhythmusstörungen, die koronare Herzkrankheit und Herzklappen-Erkrankungen. Neben mehreren hundert wissenschaftlichen Fachpublikationen, die Prof. Meinertz für nationale und internationale Fachzeitschriften verfasst hat, ist der renommierte Kardiologe Chefredakteur der Herzstiftungs-Zeitschrift "HERZ heute" und Autor mehrerer Publikationen im Online-Bereich der Herzstiftung.

Wissen aus erster Hand
-
![Broschuere-Herz-unter-Druck]()
Bluthochdruck: Herz und Gefäße schützen (2021)
PDF: 6,91 MB -
![Cover der Broschüre]()
Hohes Cholesterin: Was tun? (2023)
PDF: 2,91 MB -
![Cover des Kochbuch Mediterrane Küche]()
Kochbuch "Mediterrane Küche" (23,00 € + Versand)
Mehr erfahren
Newsletter
- Deutsche Adipositas Gesellschaft: https://adipositas-gesellschaft.de/ueber-adipositas/praevalenz


